Навигация
Лейкоформула - резко возрастает абсолютное и относительное содержание базофилов
5. Лейкоформула - резко возрастает абсолютное и относительное содержание базофилов.
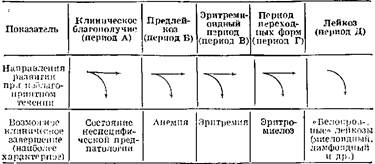
Эритремия
Эритремия – хронический миелолейкоз с поражением по 4-м росткам: гранулоцитарному, моноцитарному, эритроидному, мегакариоцитарному. Поражение ростков идет по типу гиперплазии. В наибольшей степени поврежден эритроидный росток.
Синонимы: а) истинная полицитемия; б) болезнь Вакеза
Картина крови: панцитоз, т.е. одновременное увеличение клеточности красной и белой крови – эритроцитоз, ретикулоцитоз, тромбоцитоз и лейкоцитоз.
1. Красная кровь – гемоглобин повышен до 180-220 г/л, эритроциты до 6,00 – 8,00х1012/л, увеличение гематокрита, вязкости крови. Резко снижается СОЭ.
2. Тромбоциты – увеличение свыше 1000,00х109/л. Одновременно сосудистые осложнения.
3. Общие лейкоциты – повышены до 9,00 - 15,00х109/л. Иногда до 50,00х109/л.
4. Лейкоформула – а) нейтрофилез абсолютный и относительный; б) Увеличение процентного содержания ПЯН; в) относительная эозинофилия.
5. Костный мозг – пунктат сильно разведен кровью.Отмечается: а) снижение лейкоэритробластического соотношения за счет гиперплазии эритроидного ряда; б) увеличение абсолютных мегакариоцитов (при подсчете в камере).
6. Трепанобиопсия кости – а) уменьшение жировой ткани; б) панмиелоз (гиперплазия всех трех ростков; в) увеличение размеров мегакариоцитов; г) усиление процесса отшнуровки тромбоцитов.
Хронический моноцитарный лейкоз
Хронический моноцитарный лейкоз ХМнЛ – опухолевый процесс со значительным увеличением содержания моноцитарных клеток в крови и в костном мозге при нормальном или высоком лейкоцитозе.
Течение: многолетнее, доброкачественное.
Проявления: = стойкий абсолютный и относительный
(свыше 30-40%) моноцитоз в крови;
= повышенное процентное содержание моноцитов
в костном мозге (свыше 30-40%);
= общие лейкоциты увеличиваются до 15,00 – 20,00х109/л;
= появление лизоцима (муромидазы) в крови и в моче.
В терминальную стадию развивается бластный криз по типу острого моноцитарного лейкоза ОМнЛ.
Лимфопролиферативные опухоли
Лимфопролиферативные опухоли – группа опухолей, которые происходят из созревающих и зрелых Т- и В-лимфоцитов.
Основные нозологические формы:
= хронический лимфолейкоз (ХЛЛ);
= парапротеинемические гемобластозы: а) множественная миелома; б) болезнь тяжелых цепей; в) болезнь
Вальденстрема.
= внекостномозговые лимфоцитарные новообразования;
= кожные лимфоцитарные опухоли.
Хронический лимфолейкоз
Хронический лимфолейкоз ХЛЛ – опухоль кроветворной системы, субстрат которой составляют преимущественно морфологически зрелые лимфоциты. Кроме того, в опухоли могут присутствовать созревающие пролимфоциты и лимфоциты.
Особенности лейкозных лимфоцитов.
1. Морфологическое (внешнее) сходство с лимфоцитами здорового человека. Практически невозможно по внешним признакам отличить нормальные лимфоциты от лейкозных.
2. Функциональная неполноценность лейкозных лимфоцитов. Проявляется в следующем: а) неспособность к антителообразованию; б) образование антител (Ig) с извращенными свойствами. Последствия: а) частые микробные осложнения; б) иммунологические конфликты. Пример: аутоиммунная гемолитическая анемия, которая может сопровождать ХЛЛ.
3. Неспособность лейкозных лимфоцитов к реакции бласттрансформации, тогда как у здорового человека лимфоциты имеют это свойство. В норме реакция бласттрансформации переводит В-лимфоциты в плазматические клетки, которые образуют Ig и формируют гуморальный иммунный ответ. При ХЛЛ вообще не образуются плазматические клетки и гуморальное звено иммунной защиты выпадает.
4. Лейкозные клетки являются «долгожителями», тогда как срок жизни здоровых лимфоцитов ограничен.
Прогрессирование и тяжесть течения ХЛЛ. Определяется по критериям: = клиническим;
= гематологическим (картине крови и костного мозга).
Клинические критерии:
1. Разрастание лимфоузлов и их распространение.
2. Инфильтрация лимфоидными элементами различных органов, в первую очередь селезенки и печпни. Отсюда гепато- и спленомегалия.
3. Различные осложнения, связанные с нарушением образования антител АТ и извращенными свойствами Ig. Это: а) микробные осложнения; б) иммунологические конфликты.
Гематологические критерии (картина крови и костного мозга)
1. Красная кровь – в начале заболевания изменяется мало, в дальнейшем развивается анемия. Механизм анемии: а) подавление и вытеснение эритроидного ростка; б) образование антител АТ против собственных эритроцитов.
2. Тромбоциты – снижаются. Тромбоцитопения появляется не сразу, но в ряде случаев может возникнуть очень рано. Механизм тромбоцитопении: а) подавление и вытеснение мегакариоцитарного ростка; б) аутоиммунное разрушение тромбоцитов и мегакариоцитов.
3. Общие лейкоциты – а) чаще – повышение до 30,0-200,0х109/л; б) реже – снижение до 1,5-3,0х109/л.
4. Лейкоформула – абсолютный и относительный лимфоцитоз. Относительный лимфоцитоз до 80-99%. Среди лимфоцитов могут быть и пролимфоциты (от единичных до 5-10%) и лимфобласты. Появление или увеличение пролимфоцитов ПЛЦ и лимфобластов ЛБл говорит об утяжелении процесса. Особенность: лейкозные лимфоциты ЛЦ довольно хрупкие, они часто разрушаются при приготовлении мазка. Такие разрушенные клетки называются тени Боткина-Гумпрехта. Появление в мазке теней Боткина-Гумпрехта – характерный гематологический симптом хронического лимфолейкоза.
5. Цитохимия крови – увеличение уровня гликогена в лейкозных лимфоцитах (гранулы).
6. Костный мозг – а) увеличение объема лимфоцитарного ростка, т.е. среди клеток костного мозга преобладают лимфоциты ЛЦ. В миелограмме их процент превышает 30%, в тяжелых случаях – свыше 50 – 60 - 95%; б) сужение ростков: гранулоцитарного, эритроидного, моноцитарного, мегакариоцитарного.
Парапротеинемические гемобластозы
Парапротеинемические гемобластозы – опухоли кроветворной системы, субстратом которых являются малигнизированные лимфоциты В и плазматические клетки.
Плазматические клетки ПЛЦ в норме:
1. Производные лимфоцитов «В».
2. Образуются из лимфоцитов «В» в результате реакции бласттрансформации.
3. В процессе созревания проходят несколько стадий: плазмобласт → проплазмоцит → плазмоцит.
4. Отвечают за антителообразование. Другими словами, отвечают за образование иммунокомпетентных Ig и формирование гуморального ответа.
5. Значение плазматических клеток в синтезе Ig огромно. Их сравнивают с «одноклеточной железой». Увеличении концентрации гамма-глобулинов в сыворотке крови всегда идет параллельно с увеличением пролиферации плазматических клеток.
6. В норме количество плазмоцитов в костном мозге (в миелограмме) 0,1 – 3,0%. Увеличение их содержания наблюдается при: а) хронических инфекциях (сифилис, туберкулез); б) опухоли, цирроз печени; в) коллагенозы и др.
7. В норме молекула Ig состоит из: а) двух (2-х) тяжелых полипептидных цепей (H-цепи) с молекулярной массой ≈ 50000 Д; б) двух (2-х) легких полипептидных цепей (L-цепи) с молекулярной массой ≈ 20000 Д.
8. Эти цепи соединены между собой дисульфидными связями.
9. H-цепи могут быть: μ γ α ε δ. Отсюда виды Ig: M G A E D.
10.L-цепи могут быть только 2-х (двух) классов: χ и λ .
11.В норме вся совокупность плазмоцитов человека неоднородна и делится на множество клонов.
12.Клон – потомство одной клетки – родоначальницы клона.
13.Все плазмоциты-члены одного (первого) клона синтезируют строго определенный Ig со строго определенным набором H- и L- цепей. Плазмоциты другого (второго) клона синтезируют другой Ig со своим набором H- и L-цепей. Плазмоциты третьего клона образуют 3-й (третий) Ig с только ему свойственным составом по H- и L- цепям.
14.Таким образом, в здоровом организме различные клоны плазмоцитов одновременно синтезируют до 10000 видов Ig, для которых характерны свои комбинации тяжелых Н- и легких L-цепей. НО! Каждый отдельно взятый клон синтезирует строго определенный вид Ig, совершенно идентичный моноклональный продукт.
15.При парапротеинемических гемобластозах один из клонов плазмоцитов разрастается и вытесняется остальные клоны, продукция других клонов резко угнетается.
16.Клетки-члены разросшегося клона продолжают синтезировать свой Ig (так называемый моноклональный Ig, т.е. свойственный данному клона).
17.Таким образом, все сывороточные Ig больного представлены единственным вариантом иммуноглобулиновых молекул. Например
Классификация парапротеинемических гемобластозов
· Множественная миелома (миеломная болезнь). Субстрат опухоли состоит из плазматических клеток. Опухоль продуцирует несколько разновидностей парапротеинов, в зависимости от этого множественную миелому подразделяют на несколько иммунохимических вариантов.
· Макроглобулинемия Вальдстрема. Субстрат опухоли представлен лимфоцитами, плазматическими клетками и их созревающими формами. Клетки опухоли синтезируют иммуноглобулины М.
· Болезнь тяжелых цепей (БТЦ). Опухоль состоит из лимфоцитов и плазматических клеток разной степени зрелости со значительной примесью эозинофилов и ретикулярных клеток стромы костного мозга. Клетки опухоли образуют фрагменты H-цепей различных классов иммуноглобулинов. В зависимости от этого различают 4 разновидности БТЦ: γ (G), α (A), μ (M), δ (D) – по названию Н-цепей соответствующего класса иммуноглобулинов.
· Доброкачественные парапротеинемии. В этих случаях парапротеин обнаруживается в крови практически здоровых людей.
Множественная миелома
Множественная миелома – опухоль кроветворной ткани, субстратом которой являются плазматические клетки.
Вся масса плазматических клеток при множественной миеломе есть потомство только одной клетки – предшественницы, которая подверглась опухолевой трансформации, но сохранила способность к размножению и продукции парапротеина (или параиммуноглобулина G).
Иммунохимические варианты – это варианты множественной миеломы в зависимости от класса и типа секретируемых параиммуноглобулинов. Чаще всего (приблизительно 1:1000) образуются только L-цепи без H-цепей. Данный иммунохимический вариант называется миеломой Бенс-Джонса или болезнью легких цепей.
Картина крови и костного мозга.
· Красная кровь. В начале болезни изменения красной крови могут отсутствовать, но с генерализацией процесса развивается и прогрессирует нормохромная анемия. Иногда этот симптом является начальным и основным в клинической картине болезни.
· Тромбоциты. Их содержание в периферической крови снижается только на поздних стадиях болезни.
· Общее количество лейкоцитов. Лейкопения с ядерным сдвигом влево, значительно реже лейкоцитоз до 10, -30,0х109/л.
· Лейкоцитарная формула. Иногда наблюдается омоложение белой крови в сочетании с одновременным присутствием плазматических клеток.
· Костный мозг. Световая микроскопия костного мозга является обязательным (но не основным) исследованием при подозрении на множественную миелому. В костном мозге определяются опухолевые миеломные клетки в количестве более 15% от всех клеток пунктата. Эти клетки повторяют морфологические признаки клеток плазматического ряда и напоминают проплазмоциты. Диагноз множественной миеломы достоверен при значительном количестве миеломных клеток, появлении атипичных многоядерных плазмоцитов, обнаружении плазмобластов и многоклеточных колоний.
При биохимическом исследовании крови выявляется гиперпротеинемия до 10-12-30 г/л.
Электрофоретическое исследование белков плазмы крови производится на сывороточной электрофореграмме. Появляется узкая полоса в зоне миграции γ- и α2-глобулинов. При этом концентрация γ-фракции уменьшается. Эта полоса называется М-градиент и образуется за счет миграции парапротеина G. При электрофоретическом исследовании определяют также иммунохимический вариант болезни.
Определение в моче белка Бенс-Джонса. Белок Бенс-Джонса обнаруживают в моче тогда, когда миеломные клетки способны синтезировать и секретировать только легкие полипептидные L-цепи. Такой иммунохимический вариант множественной миеломы (самый частый) называется миеломой Бенс-Джонса или болезнью легких цепей.
Белок Бенс-Джонса имеет малый молекулярный вес, следовательно легко проходят через неповрежденный почечный фильтр в мочу и могут быть определены там с помощью реакции преципитации: 10,0 мочи + 3 –4 капель 10% CH3 COOH +2,0 NaCl. Нагреть на водяной бане с постоянным повышением температуры. Если в моче имеется белок Бенс-Джонса, то при температуре 45-600С появляется диффузное помутнение или выпадает плотный белый осадок. При нагревании до кипения осадок растворяется, а при охлаждении появлятся снова.
Похожие работы
... сразу организовать проведение клинических, лабораторных исследований для подтверждения или исключения заболевания. РЕФЕРАТ Дипломная работа на тему: «Профилактические и оздоровительные мероприятия против лейкоза крупного рогатого скота в колхозе «Юлдуз» Гафурийского района Р.Б. Дипломная работа содержит _______таблиц и _____машинописных листов пояснительной записки. ...
... осіменіння. Проведення планових, технологічних та вимушених дезінфекцій забезпечується силами служби ветеринарної медицини господарства. РОЗДІЛ 5. КЛІНІКО-МОРФОЛОГІЧНА ДІАГНОСТИКА ТА РОЗПОВСЮДЖЕННЯ ЛЕЙКОЗУ ВЕЛИКОЇ РОГАТОЇ ХУДОБИ У СВК «РУЖИНСЬКИЙ» РУЖИНСЬКОГО РАЙОНУ ЖИТОМИРСЬКОЇ ОБЛАСТІ 5.1 Клінічне дослідження У СВК «Ружинський» згідно протиепізоотичного плану 12 січня 2007 року була ...
... их функция в основном связана с регуляцией роста клеток и процессов пролиферации и дифференцировки. К тому же для ряда онкогенов четко показана и не специфичность их в вызывании определенных форм рака. Так, вирус острого лейкоза птиц вызывает наряду с лейкозом и опухоли совсем другого типа в печени и почках. В связи с изложенным возникает сомнение в том, являются ли онкогены первичным механизмом ...
... эритрокариоциты, миелоциты, промиелоциты – признаки миелемии. Какой бы ни была запутанной клиническая и гематологическая картина начала болезни, пункция костного мозга, обнаруживающая десятки процентов бластов, разрешает все диагностические трудности. Изучение Т- и В-маркеров на бластных клетках острого лимфобластного лейкоза показало, что он представляет собой неоднородную группу. Имеются по ...




0 комментариев