Навигация
Фаза: рациональная комбинированная терапия психотропными и соматотропными (препараты базисной терапии) средствами
2 фаза: рациональная комбинированная терапия психотропными и соматотропными (препараты базисной терапии) средствами.
Выборку 2 фазы исследования составили 208 пациентов с умеренным или незначительным/отсутствием эффекта в результате лечения в 1 фазе (включая больных, преждевременно выбывших из 1-й фазы из-за непереносимости психотропных средств): 53 из группы СГВ, 65 – СДК и 91 – СРК. Выбор средств для комбинированной терапии во 2 фазе производился эмпирически: присоединение средств базисной терапии к психотропным средствам и назначение психотропных препаратов больным из группы базисной терапии проводилось в зависимости от особенностей психопатологического и соматического статуса в результате совместной консультации с участием психиатров и соответствущих специалистов (пульмонологов, кардиологов, гастроэнтерологов).
Результаты 6-недельной 2 фазы лечения свидетельствуют о значительном и достоверном повышении эффективности терапевтического воздействия: общие доли больных с полным/выраженным эффектом в группе СГВ составили 46% против 38% при психотропной и 16% при соматотропной терапии в 1-й фазе, в группе СДК – 54% против 34% и 12%, в группе СРК - 71% против 19% и 10% соответственно (таблица 3).
Таблица 3. Соотношение монотерапии психотропными средствами, базисной соматотропной терапии и комбинированной фармакотерапии среди эффективных курсов лечения органных неврозов.
| Метод лечения | СГВ | СДК | СРК |
| Психофармакотерапия | 38% | 34% | 19% |
| Соматотропная терапия | 16% | 12% | 10% |
| Комбинированная фармакотерапия | 46% | 54% | 71% |
Для уточнения дифференцированных показаний к применению психотропных средств и препаратов базисной терапии, учитывающих как синдромальную структуру функциональных расстройств, так и особенности коморбидной психической и соматической патологии, проводился дополнительный анализ эффективности терапии в соответствии с установленными клиническими характеристиками СГВ, СДК и СРК.
В результате проведенного анализа установлены достоверные различия в эффективности транквилизаторов, антидепрессантов, атипичных нейролептиков и препаратов базисной терапии.
Монотерапия изученными психотропными средствами и изолированной (без психофармакотерапии) базисной терапией наиболее эффективны в случаях СГВ (рисунок 1) – в сумме 54% (против 46% при СДК и 29% при СРК). У большинства (42% из 54%) пациентов полная и параллельная редукция психопатологической симптоматики и функциональных расстройств бронхолегочной системы наблюдалась уже на 10-14 дни терапии транквилизаторами класса высокопотенциальных бензодиазепинов, тогда как достоверная редукция симптомов СГВ в группе базисной терапии регистрировалась не ранее 20 дня лечения. Несмотря на малый объем наблюдений можно предполагать, что выявленные различия между психотропными и соматотропными средствами в скорости реализации эффекта объясняются следующими обстоятельствами. Функциональные расстройства дыхания формируются в ряду симптомов конституционально обусловленных (психосоматическая конституция с явлениями “поведенческой одышки”), преимущественно психогенно обусловленных реакций тревожно-ипохондрических реакций и не обнаруживают сопряженности с актуальной соматической патологией органов дыхания. Соответственно, более выраженное терапевтическое воздействие на психопатологические нарушения сопровождается более быстрой и эффективной редукцией всех составляющих ипохондрического симптомокомплекса, включая и проявления СГВ. С другой стороны, ипохондрические реакции при СГВ, как правило, обратимы и с легкостью редуцируются при любом терапевтическом воздействии (фармако-, психотерапия), оказывающем нормализующее воздействие на функциональное состояние бронхолегочной системы. Последнее, по-видимому, объясняет достаточно высокий эффект даже от применения базисной терапии СГВ (бета-адреноблокаторов, витаминов, микроэлементов), которая в данном случае выступает в качестве симптоматического лечения.
При терапии СДК, обнаруживающего сопряженность преимущественно с тревожно-фобическими расстройствами (47 пациентов из 65 участвоваших во 2 фазе, включая 35 с паническим расстройством и 12 с генерализованным тревожным расстройством) полная/значительная редукция патологических проявлений достигнута при комбинированном применении высокопотенциальных бензодиазепинов и селективных антидепрессантов (28% и 23% от суммарного показателя 54%), причем присоединение средств базисной терапии (бета-адреноблокаторов, блокаторов кальциевых каналов) для повышения эффективности лечения требовалось достоверно чаще, чем при СГВ (19% против 11%, р<0.05).
Терапия СРК, который характеризуется наиболее сложными взаимосвязями между функциональными расстройствами с одной стороны и психопатологической и соматической составляющей – с другой, представляет собой намного более сложную задачу, чем лечение пациентов с СГВ. Соответственно почти половину выборки для 2 фазы фармакологических исследований составили именно больные с СРК (91 из 208 пациентов, получавших лечение во 2 фазе). Следует также подчеркнуть, что размер долей респондеров после назначения комбинированной терапии в группе СРК увеличился в занчительно большей степени – более чем в 3 раза, с 29% (суммарная эффективность психофармако- и базисной терапии в 1 фазе) до 71%, тогда как в группах СГВ и СДК соответствующий прирост общего показателя эффективности составил лишь 2% и 8%).
Учитывая сложность психосоматических соотношений фармакотерапия СРК заслуживает более подробного анализа. Так, у больных с СРК и депрессивными расстройствами (58 наблюдений) наиболее эффективной была терапия серотонинергическими антидепрессантами (пароксетин, тианептин) в сочетании с соматотропными средствами, стимулирующими моторные функции толстого кишечника (прокинетики, желчегонные препараты, слабительные). Такое сочетанное воздействие в большинстве случаев сопровождалось полной редукцией психопатологической симптоматики и проявлений СРК. Причем у 14 пациентов без достаточного эффекта от сочетанной терапии антидепрессантами и прокинетиками значительное улучшение состояния (у 2 - полная редукция) отмечалось после присоединения сульпирида.
У пациентов с СРК и явлениями ипохондрического развития (24 наблюдения) значительное улучшение достигнуто при комбинированном назначении атипичных нейролептиков, в первую очередь – сульпирида, с бактериальными препаратами (полная/значительная редукция проявлений заболевания отмечена в 18 случаях)[16]. Соматотропный эффект достигнут преимущественно за счет купирования функциональных нарушений толстого кишечника в результате коррекции микрофлоры в просвете кишки.
Особо следует выделить 9 пациентов с СРК и ипохондрическим развитием в рамках вялотекущей шизофрении. В этой подгруппе с длительными и резистентными болевыми синдромами (по типу идиопатических алгий), а также явными негативными изменениями наиболее эффективными (6 из 9 пациентов) были атипичные (рисперидон 1-4 мг/сут, оланзапин 5-10 мг/сут) и т.н. “традиционные” нейролептики, обладающие наиболее выраженным эффектом в отношении сверхценных образований и стойких мономорфных алгических нарушений – галоперидол (до 5-10 мг/сут), трифлуоперазин (5-10 мг/сут).
Выраженность вторичного дисбактериоза, часто встречающегося у пациентов с ипохондрическим развитием, определяет показания к сопутствующей терапии бактериальными препаратами, нормализующими микрофлору кишечника.
Следует также отметить, что степень редукции функциональных расстройств толстой кишки в структуре СРК в значительной степени дифференцируется в зависимости от используемых психотропных средств. Так, наиболее комплексное воздействие оказывает атипичный нейролептик сульпирид. Применение данного нейролептика сопровождается достоверной редукцией как депрессивных и тревожных расстройств, так и ряда составляющих синдрома СРК: тяжесть абдоминалгий снижается на 60%, диареи на 68%, метеоризма на 54%. По всем этим показателям сульпирид статистически значимо превосходит антидепрессанты (пароксетин, тианептин, Р<0,05). В сравнении с базисной терапией отмечается достоверно более выраженное воздействие на гипермоторные нарушения - диарея (Р<0,01) и сопоставимый эффект в отношении абдоминалгий. В то же время следует отметить закономерное снижение эффективности сульпирида в отношении депрессивной симптоматики при сопоставлении с серотнинергическими антидепрессантами: 36% редукция депрессии в группе сульпирида против 70% и 72% в группах пароксетина и тианептина соответственно.
Монотерапия антидепрессантами, в значительной степени эффективная в отношении депрессивной и тревожной симптоматики, сопоставима с базисной терапией по степени влияния на функциональные расстройства только по одному показателю – гипомоторным нарушениям (запоры): 20%, 25% и 20% редукция запоров в группах пароксетина, тианептин и базисной терапии соответственно.
В то же время следует отметить недостаточную эффективность психотропных средств в отношении явлений метеоризма (клинические признаки дисбиоза) и спазма толстого кишечника. Эти симптомы достоверно более эффективно редуцируются на фоне соматотропных средств, входящих в комплекс базисной терапии: редукция явлений метеоризма на 20%, 23%, 54% и 89% и спазма толстого кишечника на 9%, 11%, 23% и 79% в группах пароксетина, тианептина, сульпирида и базисной терапии соответственно (рисунок 3).
В заключение необходимо подчеркнуть, что проблемы терапии органных неврозов связаны, с одной стороны, со стойкостью соматовегетативных расстройств, а с другой - сложностью клинической картины, включающей, наряду функциональными нарушениями внутренних органов, проявления соматической и психической патологии. Соответственно лечение органных неврозов может предусматривать применение наряду с психотропными и соматотропных препаратов, показанных для купирования нарушений функций внутренних органов. У пациентов с синдромом гипервентиляции, с высокими значениями минутного объема дыхания а также метаболическими изменениями свойственными дыхательному алкалозу предпочтительно совместное назначение бета-адреноблокаторов, витаминов, микроэлементов с небольшими дозами транквилизаиторов или антидепрессантов. При явлениях кардионевроза, сопровождающихся стойкими нарушениями сердечного ритма, желудочковой экстрасистолией, стенокардией нетяжелых функциональных классов, показано сочетание психофармакотерапии с малыми и средними дозами бета-адреноблокаторов, блокаторов кальциевых каналов. При лечении больных с СРК (учитывая выраженность и высокую частоту патофизиологических и субклинических морфологических аномалий в органах ЖКТ) необходимо присоединение к антидепрессантам, транквилизаторам, атипичным нейролептикам средств базисной терапии, включающей, в зависимости от показаний, спазмолитические средства, бактериальные препараты, анальгетики.
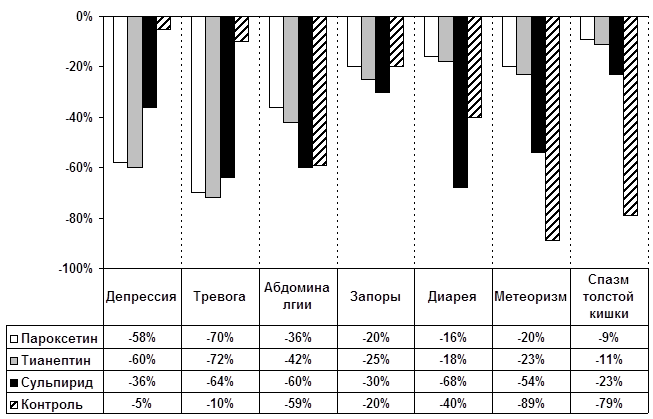 |
Рисунок 3. Редукция (в %) исходных значений тяжести депрессии, тревоги и соматических показателей СРК в группах пароксетина, тианептина, сульпирида и базисной терапии на момент окончания 1-й 6-недельной фазы терапии.
Организация медицинской помощи пациентам с органными неврозами
Сложность синдромальной структуры органных неврозов, в рамках которой функциональные расстройства внутренних органов интегрируются как с психопатологическими, так и соматическими нарушениями, диктует необходимость разработки новых подходов к оказанию медицинской помощи рассматриваемому контингенту больных. Обоснованность данного вывода определяется, как минимум, тремя основными аспектами рассматриваемой проблемы. Во-первых, диагностический аспект. Адекватная клиническая квалификация органных неврозов невозможна без совместного участия психиатров и интернистов, а также требует подчас новейших методов клинического, лабораторного и инструментального обследования пациентов для верификации как психопатологических нарушений, так и соматической патологии, соучаствующих в формировании и динамике органных неврозов. Второй аспект – лечение органных неврозов. Как свидетельствуют результаты проведенного исследования, в большинстве случаев пациенты нуждаются в комбинированной терапии с применением психотропных и соматотропных средств. При этом, наряду с типичными проблемами терапии хронических заболеваний (длительные курсы лечения, повышенный риск формирования лекарственной резистентности и пр.), к которым относятся и органные неврозы, возникают дополнительные затруднения, связанные с потенциальными лекарственными взаимодействиями, а также повышенной чувствительностью пациентов с функциональными расстройствами к побочным эффектам психотропных средств. Наконец, третий аспект – экономический. Хотя задачи настоящего исследования не предусматривали фармакоэкономической оценки органных неврозов, данные современных исследований свидетельствуют о значительных неблагоприятных экономических последствиях для здравоохранения, связанных с неадекватностью медицинской помощи пациентам с органными неврозами [Carr V.J. с соавт., 1992; Kwentus J. с соавт., 1999]. В частности, по современным расчетам [Kishi Y., Kathol R.G., 1999; Goldberg R.J., Kathol R., 2000] недостаточно эффективная помощь пациентам с функциональными (соматоформными) расстройствами в условиях общемедицинской сети приводит к росту утилизации ресурсов здравоохранения примерно на 50%, а в случаях коморбидной психической патологии тревожного, аффективного и других регистров этот показатель превышает 75%.
В современной медицине используются несколько моделей оказания медицинской помощи при психосоматической патологии, в том числе – “замещения” (замена врача общей практики на психиатра, осуществляющего прием больных с различными психопатологическими проявлениями), “увеличенного пропуска” (ведущая роль врача общей практики сохраняется, но предусматривается направление на прием к врачу-психиатру как можно большего числа пациентов, используя в качестве основания малейшее подозрение на психическую патологию) и др. [Williams P., Clare A., 1981].
Однако, как свидетельствуют современные отечественные исследования [Козырев В.Н., 1997, 2001], наиболее адекватной представляется модель “интегрированной медицины”, реализованная в ряде учреждений здравоохранения Москвы. В соответствии с основными принципами, заложенными в модели “интегрированной медицины”, врач-психиатр, с одной стороны, осуществляет прием и лечение больных с психическими расстройствами (прием проводится непосредственно в общемедицинском учреждении - поликлиника, медсанчасть - в специально оборудованном кабинете), с другой, выступает как консультант, постоянно взаимодействующий с различными специалистами, способствуя определению особенностей состояния больных и тактики лечебных мероприятий.
При этом очевидна необходимость дифференцированного подхода к реализации модели “интегрированной медицины” применительно к органным неврозам, которая диктуется установленной клинической гетерогенностью рассматриваемой группы психосоматических расстройств. Условия медицинской помощи, а также доля участия психиатра и интерниста определяются клиническими особенностями каждого из изученных органных неврозов.
В большинстве случаев синдрома гипервенитиляции (редко связанного с актуальной бронхолегочной патологией и протекающего при соучастии личностных расстройств) представляется возможной амбулаторная терапия пациентов интернистом на уровне территориальной поликлиники. Лишь единичные пациенты с СГВ с неудовлетворительным результатом инициальной терапии анксиолитиками могут требовать направления к психиатру или в специализированное пульмонологическое отделение для уточнения диагноза и оптимизации схемы медикаментозного лечения.
Оказание помощи пациентам с СДК также предполагает возможность амбулаторной терапии в условиях территориальной поликлиники (при условии адекватной коррекции сердечно-сосудистой патологии) либо кардиологического стационара, но требует более активного участия врача-психиатра в связи с высокой потребностью в антидепрессантах, обусловленной большими долями хронических тревожно-фобических и аффективных (депрессивных) расстройств. Соответственно, в отличие от СГВ, в случаях СДК интернист выступает как необходимое, но не единственное звено в системе оказания медицинской помощи, регулярно взаимодействующее с врачом-психиатром.
В случаях СРК возможности лечения у интерниста при консультативном участии психиатра ограничиваются лишь малой частью пациентов, так как в большинстве наблюдений возникает потребность в относительно более интенсивной (в сравнении с СГВ и СДК) фармакотерапии с применением психотропных средств класса антидепрессантов и атипичных нейролептиков в сочетании с медикаментами, нормализующими функции органов пищеварения. Высокие доли (примерно половина) больных с СРК, страдающих депрессивными расстройствами эндогенного круга, а также обнаруживающих признаки сверхценного ипохондрического развития могут определять повышенную потребность в лечении в условиях специализированной психиатрической клиники. Учитывая значительные проблемы диагностики и комбинированной терапии при СРК оказание адекватной помощи данному контингенту пациентов представляется возможным в рамках организующихся в настоящее время гастроэнтерологических центров (с введением психиатра в штат сотрудников центра) и специализированных психосоматических отделений. Последние, в частности, реализованы в форме Межклинического психосоматического отделения (руководитель – академик РАМН А.Б. Смулевич) при клинике кардиологии (руководитель - профессор А.Л. Сыркин) ММА им И.М. Сеченова.
Пациенты с органо-невротической шизофренией составляют отдельную подгруппу, характеризующуюся сравнительно низким удельным весом сопутствующей соматической патологии с одной стороны и неблагоприятно протекающим психическим заболеванием – с другой. Подобное обстоятельство диктует целесообразность ведущей роли психиатра в лечении органо-невротической шизофрении при консультативной помощи интернистов для решения дифференциально-диагностических (верификация соматической патологии, соучаствующей в динамике органного невроза) и лечебных задач (определение показаний к назначению соматотропных средств для базисной терапии СРК).
ЗАКЛЮЧЕНИЕ
Несмотря на большое число исследований, выполненных с применением современных клинико-диагностических методов, приводимые в литературе данные, как правило, не позволяют полностью решить целый ряд важных клинических аспектов проблемы органных неврозов (ОН): два из них в теоретическом и практическом плане представляются наиболее существенными. Первый – альтернатива единства либо гетерогенности органных неврозов. В ряде публикаций ОН рассматриваются в качестве единого клинического образования, подчиняющегося общим закономерностям формирования и динамики неврозов в целом [Frаyberger H., 1978; Карвасарский Б.Д., 1980; Карвасарский Б.Д., Простомолотов В.Ф., 1988 и др.]. Второй аспект – связь органных неврозов с органической патологией внутренних органов. В клинической психиатрии традиционно доминирует психоцентрический подход, исторически основанный на работах психоаналитического толка [Freud S., 1971; Deutsch F., 1922; Alexander F., 1951 и др.]), предусматривающий оценку органных неврозов как составляющей психопатологических нарушений (как психогенно провоцированных, так и аутохтонных). Вместе с тем существует большой объем наблюдений [Maser J.D., Cloninger C.R., 1990; Mavissakalian M., Michelson L., 1986; Bach М. с соавт., 1996; Вейн А.М. с соавт., 1997; Смулевич А.Б. с соавт., 1998], свидетельствующих о возможности интерпретации невротических расстройств в более широких пределах, допускающих сосуществование ОН как отдельных синдромов, с признаками другой патологии. Анализ проблемы в рассматриваемом аспекте более эвристичен как для изучения природы ОН – вклада в их формирование соматических факторов и разных в этиологическом отношении психических заболеваний, так и в психопатологическом плане - для исследования возможностей перекрывания ОН с болезненными проявлениями, относящимися к другим регистрам. Такой подход представляется наиболее перспективным в изучении ОН, так как он позволяет учитывать сложность патогенетических соотношений, включающих (наряду с психогенными факторами) не только психическую, но и соматическую патологию.
В исследовании участвовали больные с соматоформными расстройствами (F45 по МКБ-10), состояние которых соответствовало критериям одного из трех наиболее распространенных органных неврозов – синдрома гипервентиляции (СГВ), Да Коста (СДК, кардионевроз) или раздраженного кишечника (СРК). Критерии отбора были специально разработаны в целях настоящего исследования совместно с интернистами соответствующего профиля с учетом представленных в литературе клинических данных и результатов предварительных исследований функциональных расстройств.
Критерии отбора пациентов с синдромом гипервентиляции (разработаны совместно с проф. С.И. Овчаренко):
· Непрерывные или рецидивирующие в течение >3 месяцев симптомы СГВ: 1) “поведенческая одышка” (неудовлетворенность вдохом, чувство нехватки воздуха, “тоскливые” вздохи, приступообразная зевота, аэрофагия, отрыжка воздухом); 2) сухой навязчивый кашель; 3) псевдоаллергия (“психогенная аллергия”)
· Усиление расстройств дыхания при эмоциональной и речевой нагрузке, в закрытых или душных помещениях, при повышенной инсоляции, в присутствии субъективно неприятных запахов
· Данные физикального обследования: несоответствие аускультативной картины в легких выявляемым жалобам
· Данные инструментального обследования: сохранение пиковой скорости выдоха (PEF - пиковая скорость выдоха) в пределах должных величин или колебание PEF менее 15%; несоответствие между жалобами и показателями ФВД (функция внешнего дыхания), характеризующим состояние бронхиальной проходимости; снижение уровня Ра СО2 в альвеолярном воздухе ниже 35 мм рт. ст. при капнографическом исследовании; положительная проба с произвольной гипервентиляцией; изменения состава газов крови, свойственные дыхательному алкалозу; высокие значения минутного объема дыхания при спирометрии
Критерии отбора пациентов с синдромом Да Коста (кардионеврозом) (разработаны совместно с проф. А.Л. Сыркиным):
· Непрерывные или рецидивирующие в течение >3 месяцев симптомы СДК: 1) неприятные ощущения или боли в области сердца, 2) изменения силы и частоты сердечных сокращений (“усиленное сердцебиение”, тахикардия, экстрасистолия).
· Симптомы возникают или усиливаются в связи со стрессовыми ситуациями или в периоды гормональной перестройки (пубертатный, климактерический периоды, беременность), перемежаются ремиссиями
· Данные физикального обследования: признаки вегетативной дисфункции (локальная потливость, мраморность или похолодание конечностей, стойкий белый дермографизм); лабильность сердечного ритма со склонностью к тахикардии; лабильность артериального давления
· Данные инструментального обследования: лабильность и неспецифические изменения конечной части желудочкового комплекса; положительные ЭКГ-пробы с хлоридом калия, β-адреноблокаторами, гипервентиляцией и в ортостазе; временная реверсия зубца Т при проведении пробы с физической нагрузкой.
Критерии отбор пациентов с синдромом раздраженного кишечника (разработаны совместно с проф. С.И. Рапопортом; “Римские” диагностических критерии [Thompson W.G. с соавт., 1988], дополненные показателями физикального и лабораторно-инструментального обследования):
· Непрерывные или рецидивирующие в течение >3 месяцев симптомы СРК: 1) боли или ощущение дискомфорта в области живота, которые: а) облегчаются после дефекации и/или б) связаны с частотой стула и/или в) связаны с изменениями в консистенции стула; 2) дополнительно два или более из следующих симптомов > 1/4 числа дней: а) изменение частоты стула (> 3 позывов в день или <3 в неделю); б) изменение консистенции стула (твердый или жидкий); в) изменение пассажа (ускорение или ощущение неполного освобождения толстой кишки); г) выделение слизи; д) чувство распирания или расширения кишечника.
· Данные физикального обследования: умеренно вздутый живот, болезненность по ходу толстой кишки; спазмированная толстая кишка при пальпации.
· Данные лабораторно-инструментального обследования: снижение общего количества нормальной кишечной флоры при увеличении условно патогенной; УЗИ-признаки хронического холецистита и реактивного панкреатита (вне обострения); УЗИ-признаки врожденных и приобретенных аномалий желчного пузыря и желчевыводящих путей; эндоскопические признаки постинфекционного колита, лимфоидной гиперплазии слизистой кишки.
В соответствии с другими условиями отбора включались пациенты, давшие свое информированное согласие и не обнаруживающие признаков соматогенных расстройств (F06 по МКБ-10), а также препятствующих обследованию выраженных изменений личности, обусловленных органическим поражением ЦНС (F00-05, F07-09 по МКБ-10), грубым шизофреническим дефектом, умственной отсталостью (F71-F79), психическими и поведенческими нарушениями вследствие употребления психоактивных веществ (F10-F19).
Схема исследования предусматривала 1) эпидемиологическую оценку органных неврозов в общемедицинской сети; 2) интегративный (оценка психопатологического и соматического состояния) клинический анализ органных неврозов на модели СГВ, СДК и СРК; 3) оценку эффективности терапии больных с органными неврозами и определение основных направлений в организации медицинской помощи при органных неврозах.
Результаты исследования
0 комментариев